【HGPI政策コラム】(No.6)-認知症政策チームより-
![ae5aa63834f13813c2b7d18e13818baa[1]](https://dementia-platform.jp/wp-content/uploads/fly-images/770/ae5aa63834f13813c2b7d18e13818baa1-1280x0-c.png)
前回のコラムの振り返り
前回のコラムでは、今般国会に提出されている認知症基本法案について、地方自治の側面から考察を加えました。地域での取り組みが重要とされる今後、地方自治体における計画策定のあり方や、その策定プロセスを私たち市民がウォッチすることの必要性について述べました。
今回のコラムでは、認知症政策上様々ある課題のうち、診断後の「空白期間」に関する日本の現状と、それを解決し得る海外事例について、2回に渡ってご紹介します。
「空白期間」について
「空白期間」とは、認知症の早期診断の必要性が高まる一方で、初期段階であることから支援の必要性が理解されにくく、十分な支援を受けられない期間を指しています。この空白期間に社会的孤立が進み、本人の生活の質(QOL: Quality Of Life)を下げる結果となってしまう現状があるのです。
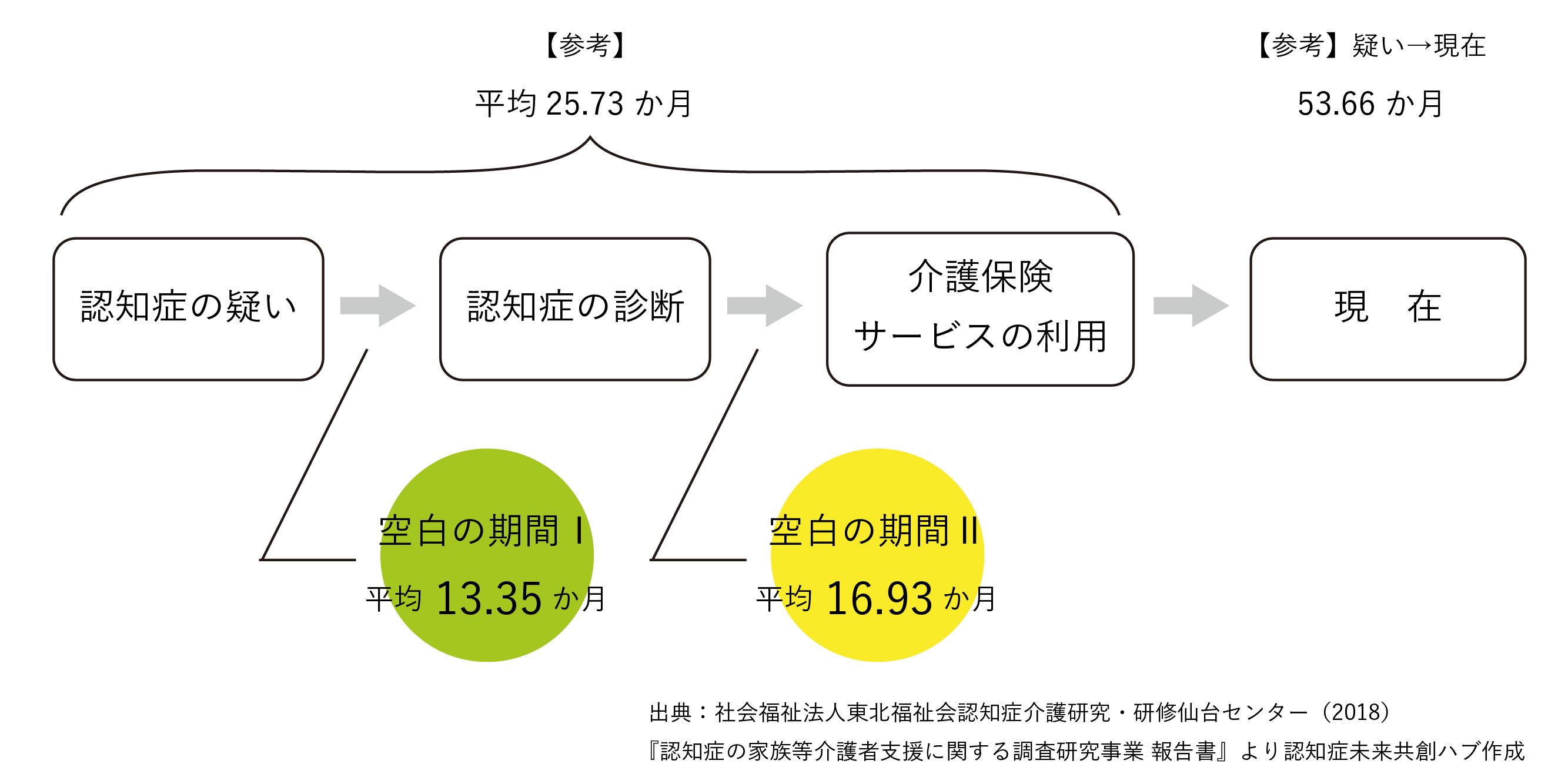
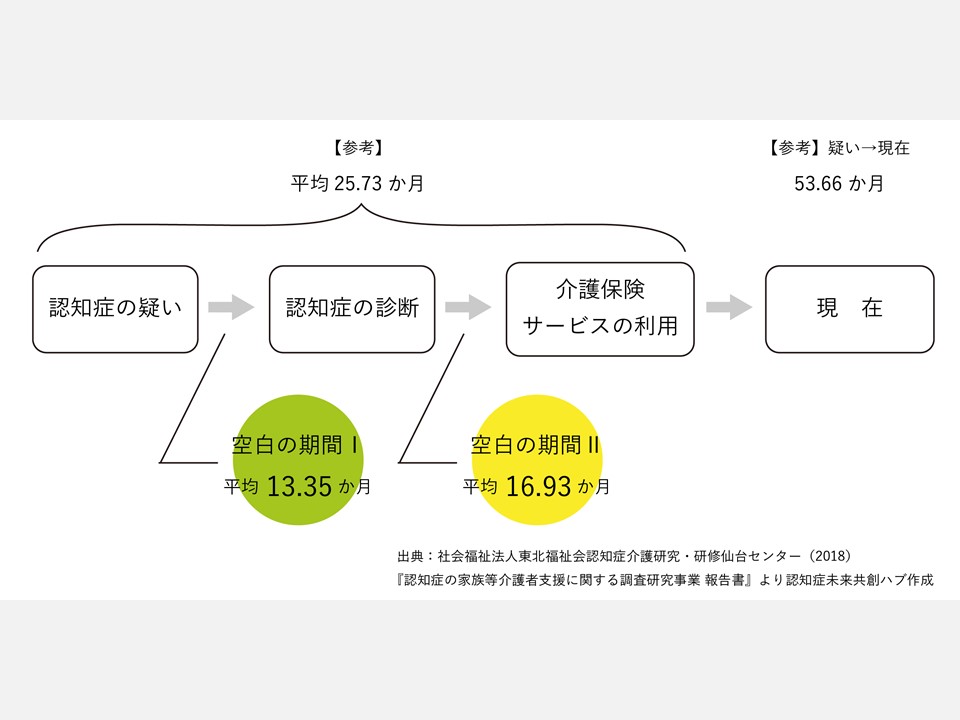
こうした「空白期間」に関する調査研究も行われており、代表的なものの1つに、認知症介護研究・研修仙台センターが2017年度に行った「認知症の家族等介護者支援に関する調査研究事業」があります。この研究では、空白期間を2つに分類しています。そして、家族等認知症の人を介護する人に、空白期間の現状を聞き取り、下記のような特徴が報告されています。
「空白期間Ⅰ」:認知症の違和感を覚えてから(疑い)鑑別診断(確定)に至るまでの期間
「空白期間Ⅱ」:診断から介護保険サービスに至るまでの期間
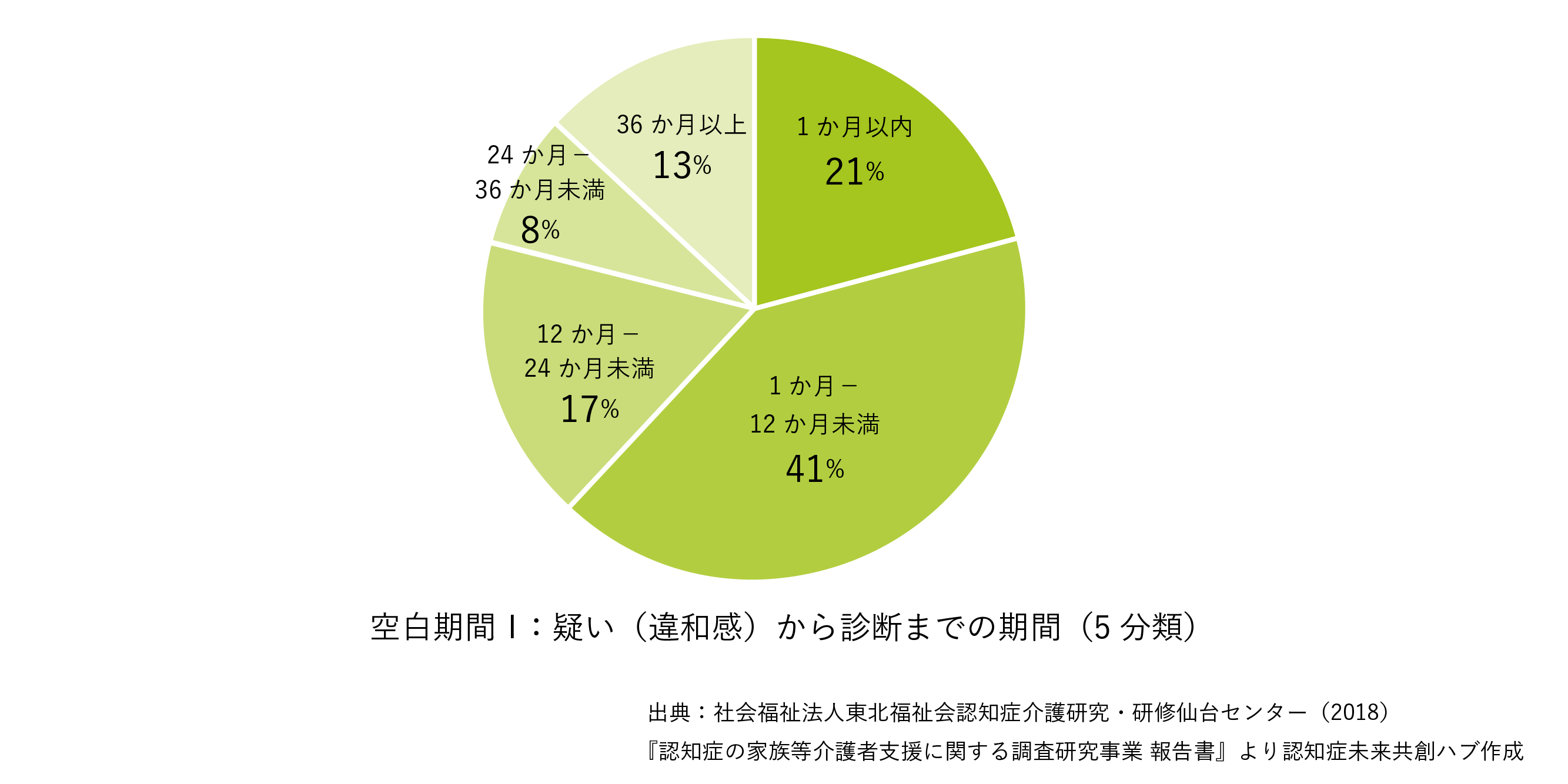
「空白の期間I」1 ヶ月以内で診断に繋がったのは21%。1 ヶ月以上 12 ヶ月未満では 40.9%。つまり、61%の人が 1 年以内で診断に繋がっている。
「空白の期間II」1 年以内で介護保険サービス利用に至ったのは 61.2%。一方で、17.1%が介護保険サービス利用まで3年以上を要している。
また報告書では、空白期間の長さによる家族等介護者の主観的負担感についても整理されており、「空白期間Ⅰ」では期間の長さが与える負担感に有意な差は見られませんでしたが、「空白期間Ⅱ」では、その期間が長いほど精神的、身体的、経済的負担感が高いことが明らかになったとされています。
日本における「空白期間」の支援について
認知症初期集中支援チーム
上記の研究からも、空白期間の解消は優先度の高い課題であり、介護サービスなどの利用が限られる時期であるため、新たな制度的な支援の必要性が高いと言えるでしょう。また本人や家族も認知症と共に暮らすことへの準備をする大切な時期であり、症状が進行する前に、本人や家族が認知症を理解し、受け止め、どう生活したいのかを考える手助けも必要です。
こうした取り組みに対して、日本の現状について簡単にまとめたいと思います。現行制度上、この「空白期間」への支援に最も近い取り組みは「認知症初期集中支援チーム」が挙げられます。認知症初期集中支援チームは、2014年の介護保険法改正において、従来の包括支援事業の充実化を目的として「保健医療及び福祉に関する専門的知識を有する者による認知症の早期における症状の悪化の防止のための支援その他の認知症である又はその疑いのある被保険者に対する総合的な支援を行う事業」として位置づけられ、2018年度からはほぼすべての市区町村に設置がされています。
認知症初期集中支援チームは、厚生労働省の定義によると「複数の専門職が家族の訴え等により認知症が疑われる人や認知症の人及びその家族を訪問し(アウトリーチ)、アセスメント、家族支援等の初期の支援を包括的・集中的(おおむね6か月)に行い、自立生活のサポート行うチーム」(厚生労働省,2014, p11)とされています。
対象となる人については下記の通り
「40歳以上で、在宅で生活しており、かつ認知症が疑われる人又は認知症の人で以下(1)(2)いずれかの基準に該当する人
(1)医療・介護サービスを受けていない人、または中断している人で以下のいずれかに該当する人
①認知症疾患の臨床診断を受けていない人
②継続的な医療サービスを受けていない人
③適切な介護保険サービスに結びついていない人
④診断されたが介護サービスが中断している人
(2)医療・介護サービスを受けているが認知症の行動・心理症状が顕著なため、対応に苦慮している」
対象となる人は認知症の「初期」段階というだけでなく、「ファーストタッチ」を要する人という意味を持っています。そのため「中期であっても医療や介護との接触がこれまでなかった人」(延,2016, p428)も含まれます。また「集中」については「アセスメント、家族支援などを包括的・集中的(おおむね6か月)に行い、自立生活のサポートを行ったうえで本来の医療やケアチームに引き継いでいく」(鷲見,2015, p851)という意味を持っています。
こうしてみると、認知症初期集中支援チームの核となる役割は、医療・介護サービスから漏れる人を減らし、できる限り多くの認知症の人を医療・介護サービスにつなげることあるといえるでしょう。上述の研究でいうところの「空白期間Ⅰ」に対するサポートに該当します。
ピアサポーター
これまでのコラムでも何度も取り上げている2019年6月公表の認知症施策推進大綱では、認知症の本人によるピアサポーターを全都道府県において実施することを目標としています。
診断直後等は認知症の受容ができず今後の見通しにも不安が大きい。先に診断を受けその不安を乗り越え前向きに明るく生きてきて思いを共有できるピアサポーターによる心理面、生活面に関する早期からの支援など、認知症の人本人による相談活動を支援する。また、診断直後の支えとなるよう、認知症の人の暮らし方やアドバイスなどをまとめた「本人にとってのよりよい暮らしガイド(本人ガイド)」、本人が今伝えたいことや自身の体験を話し合った「本人座談会(DVD)」を普及する。(認知症施策推進大綱,p6)
本人にしか分からない疑問や悩みを、同じく認知症の本人からサポートを受けられるという意味で、本事業が持つ役割は大きなものと言えます。ただし、大綱上の項目としては「普及啓発・本人発信支援」の中に位置づけられており、現段階では本事業に大きな支援効果を期待するというよりも、啓発的側面に重きを置きながら徐々に広げていくという意味合いが強いと感じられます。
まとめ
認知症と診断された後の不安は、治療やケアに関することのみならず、本当に多岐にわたると、多くのご本人やご家族からお話を聞くなかで、そして何より私自身も介護家族であった経験を通じて感じています。専門職からの医療・介護面でのサポート、そして認知症のご本人からの体験談を交えた心理面でのサポートなど、日本でも徐々に診断前後の支援が進んでいます。
一方で、認知症になったからといって、日々の生活が止まるわけではなく、家計や家族関係など家庭内のこと、現役世代であれば仕事のこと、さらにはこれまでの友人や地域におけるつながりなど、生活全体のことを考える必要性があります。そうした点では、日本の支援制度はまだまだ十分とは言えず、いつ・誰に相談すれば良いか、困惑するケースも多いのではないでしょうか。特に上述の「空白期間Ⅱ」に対する支援は不足しており、その期間が長いほど精神的、身体的、経済的負担感が高いことも指摘されていますので、重点的な支援が必要です。
次回のコラムでは、認知症政策の先進国と言える英国スコットランドの診断後支援制度をご紹介します。本制度については、日本でもたびたび取り上げられますが、全体像についてはあまり語られていません。日本医療政策機構では、これまで数年にわたり、スコットランドの認知症政策の調査・研究を行っています。その成果の一部をお伝えしたいと思います。ぜひご期待ください。
【参考資料】
厚生労働省(2014)『地域支援事業の充実と介護予防の見直し』
社会福祉法人東北福祉会認知症介護研究・研修仙台センター(2018)『認知症の家族等介護者支援に関する調査研究事業 報告書』(https://www.dcnet.gr.jp/support/research/center/detail_322.php)
認知症施策推進関係閣僚会議(2019)『認知症施策推進大綱』
延育子(2016)「認知症初期集中支援チームの現状」『日本認知症ケア学会誌』第15巻第2 号
鷲見幸彦(2015)「認知症サポートチームと認知症初期集中支援チーム」『医学のあゆみ』第253巻9号
【執筆者のご紹介】
栗田 駿一郎(日本医療政策機構 シニアアソシエイト/認知症未来共創ハブ 運営委員)